Éducation à la sexualité
Accès membres
Crée le 21 juillet 2022, modifié le 17 octobre 2025
Depuis la découverte du VIH, la mise au point d’un vaccin est une étape clé pour endiguer l’épidémie. Si la recherche a permis, pour ceux qui ont accès aux traitements, de vivre avec le virus, il n’existe toujours pas de vaccin contre le VIH. En effet, malgré une recherche dynamique, le virus oppose de nombreux obstacles à la découverte d’un vaccin.
En cas d’infection, le système immunitaire active d’abord l’immunité innée. Elle s’appuie notamment sur des cellules immunitaires capables de détruire les agents infectieux de manière non spécifique. Par la suite, l’immunité adaptative se met en place. Elle permet une défense immunitaire plus efficace, en créant des cellules immunitaires et des anticorps spécifiques à un certain pathogène. Cependant, cette réponse immunitaire est lente : il faut en moyenne 2 à 3 semaines pour produire des anticorps. Ces agents immunitaires spécifiques, nouvellement produits, disparaissent après l’infection. Néanmoins, un petit groupe “mémoire” persiste dans l’organisme. Ainsi, si un individu est de nouveau infecté par le même pathogène, ce groupe sera directement réactivé, et conduira à une réponse rapide et efficace qui empêchera la propagation de l’infection.
Le vaccin préventif stimule le système immunitaire, de la même manière que s’il était exposé à la maladie. Ainsi, dans le cas du VIH, un individu vacciné qui rencontrerait le virus serait protégé car son système immunitaire, déjà “entraîné”, empêcherait la propagation de l’infection.
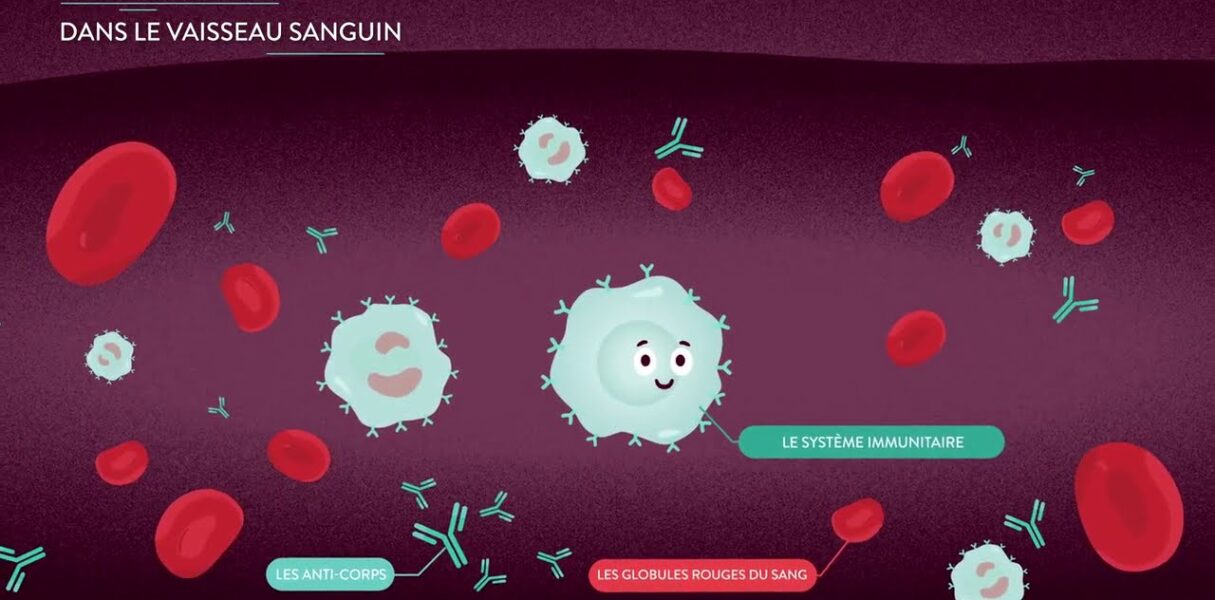

Tout d’abord, les vaccins traditionnels permettent de bloquer les virus dès leur entrée dans l’organisme, en induisant rapidement une réponse immunitaire ciblée. Cependant, le VIH est un rétrovirus qui s’intègre directement aux cellules immunitaires censées le combattre, et est capable d’y rester au repos pendant plusieurs années, tel un « cheval de Troie ». De plus, il colonise le tissu lymphoïde, réservoir à lymphocytes du corps, en moins de 24 heures. Face à la rapidité d’infection du VIH et à sa capacité à se dissimuler au sein même du système immunitaire, induire une immunité vaccinale efficace pour bloquer le virus dès les premiers instants de l’infection reste extrêmement difficile. En effet, il faudrait que ce vaccin induise des taux d’anticorps élevés en permanence et non au moment de l’infection.
Ensuite, et contrairement au SARS-CoV 2, le VIH possède une grande variabilité génétique. Ces mutations fréquentes s’expliquent par les nombreuses erreurs qui ont lieu lors de la reproduction massive du virus. Ainsi, les anticorps développés pour se défendre contre une des formes du VIH deviennent rapidement obsolètes face aux mutations qui s’accumulent. Le schéma de vaccination classique consistant à induire la production d’anticorps contre une ou plusieurs formes du virus ne peut pas être efficace contre le VIH. Les chercheurs doivent donc trouver une nouvelle technique de vaccination capable d’immuniser contre de nombreuses souches en même temps, ce qui est extrêmement difficile.
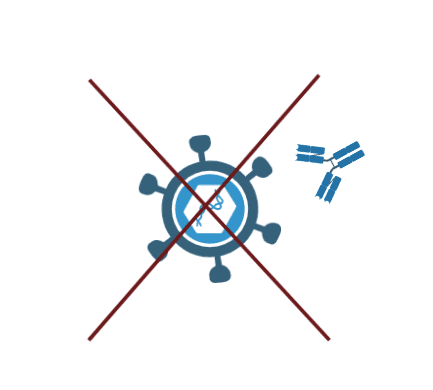
Enfin, les anticorps neutralisants créés grâce aux vaccins antiviraux sont peu efficaces face au VIH. Les anticorps neutralisants empêchent la pénétration d’un virus dans ces cellules cibles, en se fixant sur ses sites de liaison. Dans le cas du VIH, le virus se fixe sur les CD4 à l’aide de deux sites de liaison correspondant à deux récepteurs : le récepteur CD4 et un co-récepteur, le plus souvent CCR5. Malheureusement, les anticorps neutralisants ont un accès très limité aux sites de liaison du VIH, qui sont cachés dans les replis de l’enveloppe virale.
En conclusion, les spécificités du VIH rendent inefficaces les stratégies vaccinales traditionnelles. Depuis plus de trente ans, elles poussent les chercheurs à redoubler d’efforts et d’inventivité pour parvenir à un résultat convaincant.
La question du financement est un élément majeur de la mise en place d’un vaccin. Le marché du vaccin anti-VIH est aujourd’hui très faible pour les groupes pharmaceutiques. Malgré de nombreux chercheurs très motivés, les investissements ne suivent pas toujours. Pourtant, trouver un vaccin reste la seule manière d’éradiquer l’épidémie causée par le virus.

Accès membres